アルコール離脱症候群ガイドライン
アルコール離脱症候群の診断基準と重症度評価
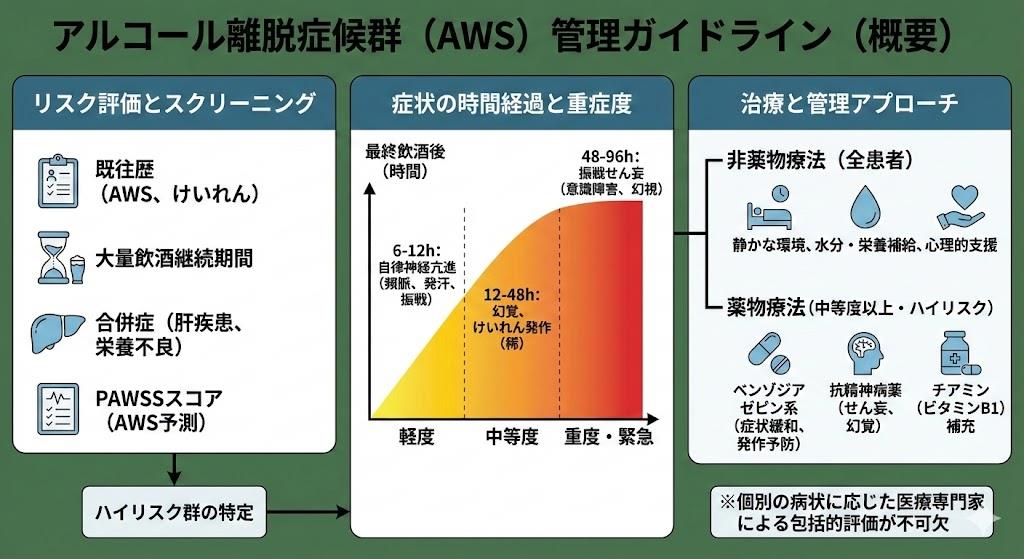
アルコール離脱症候群の診断においては、2018年に改訂された『新アルコール・薬物使用障害の診断治療ガイドライン』に基づく包括的なアセスメントが不可欠です。診断基準では、DSM-5やICD-10の基準を踏まえ、以下の症状群の評価が重要とされています。
参考)https://www.j-arukanren.com/pdf/20190104_shin_al_yakubutsu_guide_tebiki.pdf
早期症候群(小離脱)の特徴:
参考)https://www.jmedj.co.jp/premium/treatment/2017/d230201/
- 断酒後7時間頃から開始、20時間頃にピークを迎える
- 自律神経症状:発汗、心拍数増加、血圧上昇、体温変化
- 運動症状:手指・躯幹の振戦、筋緊張
- 精神症状:不安感、焦燥感、一過性の幻覚(幻視・幻聴)
- 神経症状:痙攣発作(断酒後6~48時間以内に最も多い)
後期症候群(大離脱)の病態:
離脱後72~96時間に多く見られる振戦せん妄は、無治療では15-20%が移行し、死亡率は5%以上と報告されています。前駆症状として不穏、過敏、不眠、食欲低下、振戦などが現れ、その後意識混濁、見当識障害、幻覚・妄想を伴う重篤な状態に進行します。
参考)https://hospi.sakura.ne.jp/wp/wp-content/themes/generalist/img/medical/jhn-cq-tsukuba-150702.pdf
重症度評価ツールの活用:
CIWA-Ar(Clinical Institute Withdrawal Assessment for Alcohol-revised)スコアは現在進行中の離脱症状の重症度評価に有用ですが、将来の症状予測には限界があります。そのため、臨床所見と血液検査データを総合した判断が必要です。
参考)https://note.com/hrsdcc/n/n1655b72f2b43
血液生化学的指標では、γ-GTP、AST、ALTの上昇に加え、フィッシャー比(分枝鎖アミノ酸/芳香族アミノ酸モル比)の低下が認知障害や離脱症状の出現しやすさと関連しています。
アルコール離脱症候群の薬物療法プロトコル
アルコール離脱症状の薬物治療において、ベンゾジアゼピン系薬物(BZD)が第一選択薬として確立されています。1997年に発表された薬物治療ガイドラインでは、すべてのBZDが有効である一方、薬剤選択には患者の年齢、肝機能、症状の重症度を考慮する必要があるとされています。
参考)https://pmc.ncbi.nlm.nih.gov/articles/PMC4606320/
長時間作用型BZDの使用指針:
参考)https://journal.jspn.or.jp/jspn/openpdf/1090060547.pdf
- ジアゼパムなどの長時間作用型BZDは離脱けいれん発作の予防に優れている
- リバウンド現象が短時間作用型より少ない傾向がある
- しかし、高齢者や重症肝障害患者では過鎮静のリスクがあるため注意が必要
投与プロトコルの実際:
軽症から中等症の場合、ジアゼパム5~10mgを1時間毎に静脈内または経口投与し、鎮静が得られるまで継続します。または、ロラゼパム1~2mgの静脈内・経口投与を選択肢とします。軽症例では、クロルジアゼポキシド50~100mgを4~6時間毎に経口投与し、その後漸減する方法も古くから用いられています。
補助療法の位置付け:
β-ブロッカー、カルバマゼピン、抗精神病薬は離脱の一部症状に効果を示しますが、振戦せん妄や痙攣発作の予防効果は限定的です。これらは主治療であるBZDの補助として位置付けられます。
高用量BZD使用時の管理:
重症例で高用量のBZDが必要な場合は、ICU管理下で気管挿管・人工呼吸器管理を併用し、プロポフォールやデクスメデトミジンの追加投与を検討します。
厚生労働省研究班によるアルコール・薬物使用障害の診断治療ガイドライン詳細
アルコール離脱症候群の看護ケアと環境管理
アルコール離脱症候群患者の看護ケアにおいては、継続的な監視と適切な環境調整が重要な要素となります。特に振戦せん妄への進行を防ぐため、早期から包括的なケアプランの実施が求められています。
監視体制の確立:
- バイタルサイン測定を15~30分毎に実施
- 意識レベル、見当識、精神状態の継続的評価
- 可能な限りICUでの管理を推奨
- 痙攣発作に備えた緊急時対応体制の整備
環境調整の重要性:
静かで刺激の少ない環境を提供し、時間・場所・人のオリエンテーションを維持できるよう支援します。照明は適度に保ち、家族の写真や馴染みのある物品を配置することで不安軽減を図ります。
栄養管理と合併症予防:
ウェルニッケ脳症の予防が最優先事項であり、チアミン(ビタミンB1)の投与が必須です。投与量については、ASAMガイドライン2020では100mg/日を3~5日間、一方で日本の一部施設では500mgを1日1~2回、3日間の投与プロトコルが採用されています。
電解質バランスの管理:
低マグネシウム血症、低カリウム血症、低リン血症などの電解質異常は離脱症状を悪化させる可能性があります。定期的な血液検査による監視と適切な補正が必要です。
患者・家族への教育:
離脱症状の経過、治療の必要性、再発防止について患者・家族に十分な説明を行い、治療への理解と協力を得ることが長期的な回復につながります。
アルコール離脱症候群の合併症管理と予後改善戦略
アルコール離脱症候群の治療において、合併症の早期発見と適切な管理は患者の予後を大きく左右します。特に、振戦せん妄、痙攣発作、ウェルニッケ脳症は生命に関わる重篤な合併症として認識されています。
振戦せん妄の管理プロトコル:
振戦せん妄は離脱後72~96時間に発症するピークを持ち、適切な治療なしでは高い死亡率を示します。早期診断のためには、前駆症状(不穏、過敏、不眠)の段階から積極的な介入を開始することが重要です。
治療には高用量のベンゾジアゼピン系薬物が必要となることが多く、この段階では集中治療室での管理が必須となります。ハロペリドールなどの抗精神病薬は幻覚・妄想に対する補助療法として用いられますが、痙攣閾値の低下や錐体外路症状のリスクがあるため慎重な使用が求められます。
痙攣発作の予防と対応:
アルコール離脱による痙攣発作は断酒後6~48時間以内に最も多く発症し、約3%の患者に認められます。重篤な外傷や誤嚥のリスクがあるため、予防的なベンゾジアゼピン系薬物の投与が推奨されています。
長時間作用型のジアゼパムは痙攣予防効果に優れており、血中半減期の長さから安定した抗痙攣効果を維持できます。発作が起きた場合は、気道確保、酸素投与、ジアゼパム10mgの静脈内投与を迅速に行います。
ウェルニッケ脳症の予防戦略:
慢性的なアルコール摂取により生じるチアミン欠乏は、ウェルニッケ脳症発症の主要因となります。この疾患は眼球運動障害、失調歩行、意識障害を三主徴とし、治療が遅れると不可逆的な記憶障害(コルサコフ症候群)に進行する可能性があります。
予防には入院直後からのチアミン静脈内投与が不可欠で、ブドウ糖輸液前のチアミン投与が特に重要です。これは、ブドウ糖代謝にチアミンが消費されることで相対的欠乏が悪化するためです。
多職種連携による包括的ケア:
アルコール離脱症候群の管理には、医師、看護師、薬剤師、栄養士、ソーシャルワーカーなど多職種による連携が欠かせません。急性期治療から社会復帰支援まで、継続的なケアプランの策定と実行が患者の長期予後改善につながります。
アルコール離脱症候群の新しい治療アプローチと個別化医療の展望
従来のガイドライン治療に加え、近年では患者の個別性を重視した治療アプローチや革新的な薬物療法の研究が進んでいます。これらの新しい知見は、従来の画一的な治療から脱却し、より効果的で安全な医療の実現を目指しています。
参考)https://pmc.ncbi.nlm.nih.gov/articles/PMC11272707/
個別化薬物療法の進展:
薬物代謝酵素の遺伝子多型や肝機能の個人差を考慮した薬物選択が注目されています。例えば、CYP2C19の遺伝子多型はジアゼパムの代謝速度に影響を与え、投与量や投与間隔の調整が必要となる場合があります。
また、高齢患者や肝硬変患者では、薬物クリアランスの低下により蓄積リスクが高まるため、短時間作用型のロラゼパムやオキサゼパムの選択、または用量減量が推奨されています。
バイオマーカーを用いた治療監視:
血中アルコール代謝産物やストレスホルモン、炎症マーカーなどのバイオマーカーを活用した客観的な治療効果判定が研究されています。これにより、主観的な症状評価に依存しがちな現在の治療法に、より科学的根拠に基づいた治療調整が可能となります。
治療目標の多様化:
参考)https://journal.jspn.or.jp/Disp?style=ofullamp;vol=123amp;year=2021amp;mag=0amp;number=8amp;start=482
新ガイドラインでは、従来の「完全断酒」に加え、「飲酒量低減」も治療目標として認められました。これは特に断酒への動機づけが不十分な患者に対して、治療継続性を高める重要な選択肢となっています。
軽症の依存症で明確な合併症を有しないケースでは、男性で1日平均40g以下、女性で20g以下の飲酒を目標とする飲酒量低減療法が適用されます。重症例であっても、断酒に同意しない場合は治療離脱を防ぐため、暫定的な治療目標として飲酒量低減を設定することが推奨されています。
デジタルヘルスの活用:
スマートフォンアプリケーションやウェアラブルデバイスを活用した症状モニタリング、服薬管理、生活習慣記録などのデジタルツールが治療支援に導入されています。特に外来治療や退院後のフォローアップにおいて、リアルタイムでの状態把握と早期介入が可能となっています。
薬物療法の新展開:
従来のベンゾジアゼピン系薬物に加え、GABA受容体作動薬、グルタミン酸受容体拮抗薬、α2アドレナリン受容体作動薬などの新しい薬理学的アプローチが研究されています。これらは依存性のリスクを軽減しながら、効果的な症状管理を可能にする可能性があります。
統合的治療モデルの構築:
急性期の薬物療法から心理社会的治療、社会復帰支援まで、シームレスな治療継続を実現する統合的モデルが注目されています。特に動機づけ面接、認知行動療法、家族療法などの心理社会的介入を組み合わせることで、再発防止効果の向上が期待されています。
これらの新しいアプローチは、アルコール離脱症候群の治療成績向上と患者のQOL改善に大きく寄与すると考えられ、今後の臨床実践に重要な示唆を与えています。医療従事者は最新のエビデンスを継続的に学習し、個々の患者に最適な治療法を選択することが求められています。