腹水 症状と治療方法について
腹水とは?症状と原因の基礎知識
腹水とは、腹腔内に異常に多くの液体が貯留した状態を指します。通常、腹腔内には20~50mL程度の液体が存在していますが、様々な疾患によってこの量が増加すると腹水と診断されます。
患者さんが経験する主な症状には以下のようなものがあります。
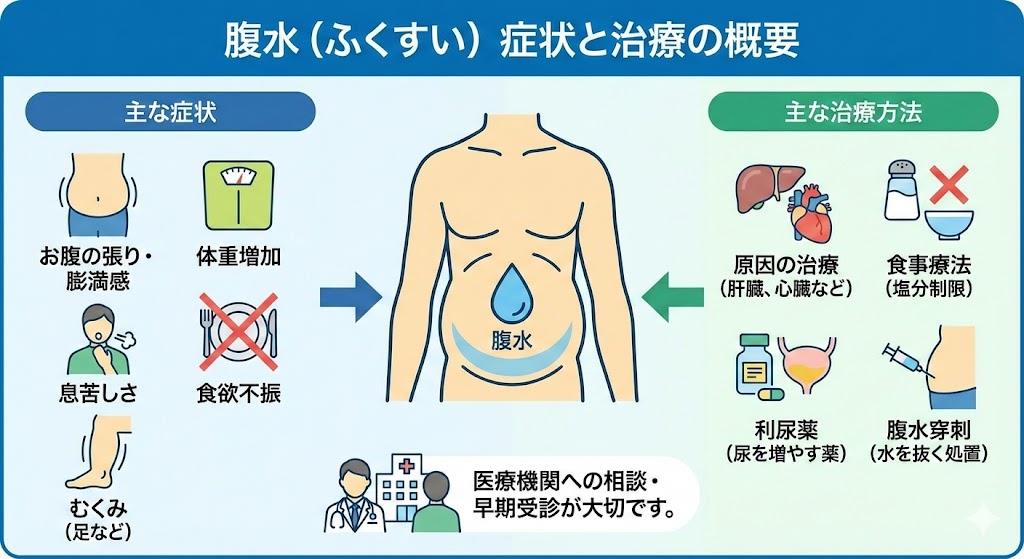
- 腹部膨満感
- 体重増加
- 食欲不振
- 呼吸困難
- 便秘
- 尿量減少
- 腹部圧迫感
腹水が重症化すると、患者さんの生活の質(QOL)は著しく低下し、日常生活に支障をきたすようになります。
腹水の原因は大きく2つのタイプに分類できます。
1️⃣ 漏出液がたまるタイプ(非炎症性腹水)
このタイプの腹水は主に以下の機序で発生します。
- アルブミンの不足:肝硬変などでアルブミン産生が低下すると、血管内の膠質浸透圧が維持できず、水分が血管外へ漏出します
- 門脈圧の上昇:肝疾患により門脈圧が上昇し、リンパ液が腹腔内に漏出します
- 腎臓での水・ナトリウム排出低下:肝不全などで腎血流量が減少し、水分・ナトリウムが体内に蓄積します
2️⃣ 滲出液がたまるタイプ(炎症性腹水)
- 血管の透過性亢進:炎症や悪性腫瘍により血管透過性が亢進し、血液成分や水分が腹腔内へ滲出します
原因疾患としては以下が挙げられます。
腹水の性状により、その原因疾患を推定できる場合があります。例えば、肝硬変による腹水は淡黄色透明であることが多いのに対し、悪性腫瘍による腹水は血性であったり、感染を伴う場合は混濁していることがあります。
腹水の診断方法と検査について
腹水を適切に診断するためには、系統的なアプローチが必要です。診断の第一歩は詳細な問診と身体診察から始まります。
【問診で確認すべきポイント】
- 腹部膨満感の発現時期と進行速度
- 体重変化の推移
- 既往歴(特に肝疾患、心疾患、悪性腫瘍の有無)
- 飲酒歴
- 現在服用中の薬剤
【身体診察のチェックポイント】
- 腹部膨満の程度
- 波動の確認(腹水が多量の場合)
- 肝臓腫大、脾腫の有無
- 下肢浮腫の有無
- 黄疸の有無
- クモ状血管腫などの肝硬変徴候
腹水の確定診断には以下の検査が有用です。
- 画像診断
- 腹部超音波検査:非侵襲的で腹水の有無を容易に確認できる最も基本的な検査です
- CT検査:少量の腹水でも検出可能で、原因疾患の評価にも有用です
- MRI検査:詳細な原因疾患の評価に役立ちます
- 腹水穿刺検査
腹水の性状を直接評価することができる重要な検査です。採取した腹水について以下の項目を検査します。
- 外観(透明、混濁、血性など)
- 比重
- 総蛋白質濃度
- アルブミン濃度(血清-腹水アルブミン勾配[SAAG]の算出)
- 細胞数と細胞分画
- 細菌培養
- 細胞診
特に血清-腹水アルブミン勾配(SAAG)は腹水の鑑別診断に重要です。
- SAAG ≥ 1.1 g/dL:門脈圧亢進によるもの(肝硬変など)
- SAAG < 1.1 g/dL:その他の原因(腹膜炎、悪性腫瘍など)
- 血液検査
- その他の検査
これらの検査結果を総合的に判断することで、腹水の原因疾患を特定し、適切な治療方針を決定することが可能になります。診断の過程では、一つの検査だけに頼らず、患者の臨床像と複数の検査結果を組み合わせて評価することが重要です。
腹水の基本的治療法と利尿薬による管理
腹水の治療は、原因疾患の治療と並行して行われます。特に肝硬変による腹水が多いため、ここでは肝性腹水を中心に治療法を解説します。
【基本的治療法】
- 食事療法と水分制限
- 塩分制限:これは腹水治療の基本となります。MSDマニュアルによれば、1日当たりのナトリウム摂取量を2000mg以下(食塩相当量で約5g)にすることを目標とします。一般的には1日5〜7g以下程度の塩分制限が行われます。
- 水分制限:重度の低ナトリウム血症(血清Na<125mEq/L)がある場合に考慮されます。通常は1日1.5L程度の水分摂取に制限します。
塩分制限のポイント。
- 加工食品や外食を控える
- 調味料の使用を最小限にする
- 新鮮な食材を使用する
- 香辛料やレモン汁などで味付けを工夫する
しかし、塩分制限があまりに厳しいと、患者さんの食欲低下を招き、栄養状態の悪化につながる可能性があるため、栄養士による適切な食事指導が重要です。
- 利尿薬療法
食事療法のみでは効果が不十分な場合や、症状が強い場合には利尿薬治療が開始されます。主に使用される利尿薬は以下の2種類です。
① カリウム保持性利尿薬
代表的なものはスピロノラクトン(アルダクトンⓇなど)です。アルドステロン拮抗薬として作用し、腎尿細管でのナトリウム再吸収を抑制します。
② ループ利尿薬
代表的なものはフロセミド(ラシックスⓇなど)です。ヘンレループでのナトリウム再吸収を抑制し、強力な利尿作用を示します。
利尿薬の使用方法。
- 一般的には、スピロノラクトンを主体として開始し、効果不十分な場合にフロセミドを追加します
- 通常、スピロノラクトン:フロセミドの比率は100mg:40mgが目安とされています
- 利尿効果判定には